
Emai:marketing@yakkaa.com
業務谘詢專線:400-780-8018
Tel: +1(626)986-9880(U.S. - West Coast)
0044 7790 816 954 (Europe)
Email: marketing@medicilon.com
地址:上海市浦東新區川大路585號
郵編:201299
電話:+86 (21) 5859-1500(總機)
傳真:+86 (21) 5859-6369





© 2023 上海hjc黄金城生物醫藥股份有限公司 保留所有權利 滬ICP備10216606號-3
滬公網安備 31011502018888號 | 網站地圖


業務谘詢
中國:
Email: marketing@yakkaa.com
業務谘詢專線:400-780-8018
(僅限服務谘詢,其他事宜請撥打川沙總部電話)
川沙總部電話: +86 (21) 5859-1500
海外:
+1(626)986-9880(U.S. - West Coast)
0044 7790 816 954 (Europe)
Email:marketing@medicilon.com




近期發表在NEJM的文章,詳細介紹了PD-1/PD-L1 通路的分子結構及其調節T細胞功能的機製。
程序性死亡受體-1(programmed cell death protein-1,PD-1 /CD279)是重要的免疫檢查點,通過與其兩個配體PD-L1(B7-H1/CD274)和PD-L2(B7-DC/CD273)的作用而抑製T細胞的活化及細胞因子的產生,在維持機體的外周耐受上發揮至關重要的作用。利用抗PD-1/PD-L1的單克隆抗體阻斷PD-1/PD-L1信號通路,在多種實體瘤中顯示出卓越的抗腫瘤療效。
為避免過度活躍的免疫應答導致過度的炎症反應和自身免疫性疾病,人體進化出免疫檢查點(immune checkpoint)機製來控製免疫反應的強度和持續時間,最大限度地減少免疫應答對健康組織的損害。
抑製免疫檢查點活性,達到抗腫瘤的作用
免疫檢查點本是人體免疫係統中起保護作用的分子,起類似刹車的作用,防止T 細胞過度激活導致的炎症損傷等。而腫瘤細胞利用人體免疫係統這一特性,通過過度表達免疫檢查點分子,抑製人體免疫係統反應,逃脫人體免疫監視與殺傷,從而促進腫瘤細胞的生長。目前研究和應用最廣泛的免疫檢查點抑製劑包括CTLA-4、PD-1 以及其配體PD-L1 的抑製劑。免疫檢查點抑製劑治療通過抑製免疫檢查點活性,釋放腫瘤微環境中的免疫刹車,重新激活T 細胞對腫瘤的免疫應答效應,從而達到抗腫瘤的作用。
T細胞的完全活化依靠“雙信號”係統調控:第一信號來自其TCR(T細胞受體)與MHC(主要組織相容性複合體)的特異性結合,即T細胞對抗原識別;第二信號來自協同刺激分子,即抗原遞呈細胞(APC)表達的協同刺激分子與T細胞表麵的相應受體或配體相互作用介導的信號,如CD28/B7是重要的正性共刺激分子。此外為保證T細胞不被過度刺激,還有調節T細胞的負性共刺激分子,主要有CTLA4-B7通路和PD-1/PD-L1通路。腫瘤細胞入侵後,會利用這一抑製性的通路來壓製T細胞激活,從而逃脫免疫係統的圍剿。而目前臨床上研究和應用最廣泛但免疫檢查點抑製劑包括CTLA-4、PD-1和PD-L1單抗,通過抑製免疫檢查點活性,釋放腫瘤微環境中的免疫刹車,重新激活T細胞對腫瘤的免疫應答效應,從而達到抗腫瘤的作用。
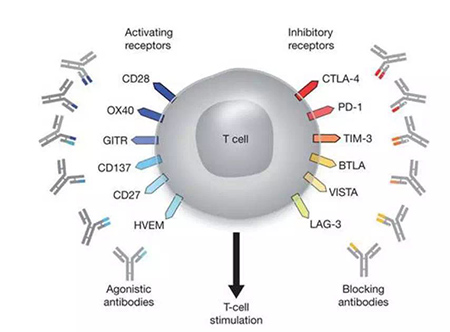
圖1. T細胞表麵的主要刺激性和抑製性受體
PD-1和PD-L1/2的表達
PD-1是一個誘導表達的蛋白,即T細胞在未被激活的時候是幾乎沒有PD-1的表達的,隻有在T細胞活化之後,PD-1才會被誘導表達。除了在活化成熟的T細胞上有表達,PD-1還在胸腺的雙陰性(CD4—CD8—)T細胞、活化的NK細胞、單核細胞和未成熟的朗格漢斯細胞上呈低表達。
PD-1的配體包括PD-L1和PD-L2,兩者表現為不同的表達模式。PD-L1組成性的低表達於抗原遞呈細胞(APCs)、以及非造血細胞如血管內皮細胞、胰島細胞以及免疫豁免部位(如胎盤、睾丸和眼睛)。炎性細胞因子如I型和II型幹擾素、TNF-α和VEGF等均可以誘導PD-L1的表達。PD-L2隻在被激活的巨噬細胞和樹突細胞中有表達。
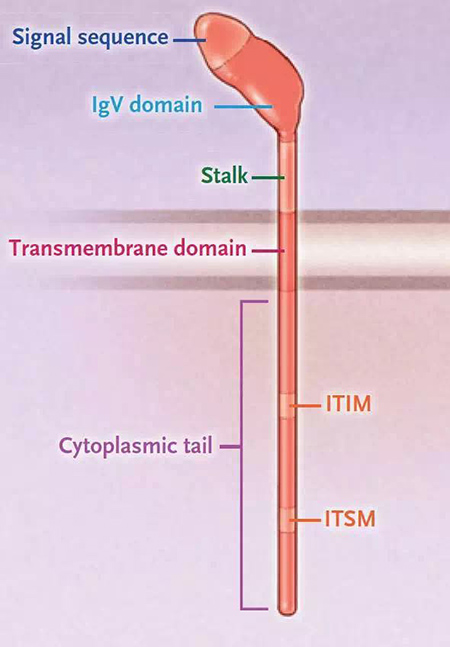
PD-1的結構及其介導的抑製性信號
PD-1屬於CD28家族成員,與毒性T淋巴細胞相關抗原4(CTLA-4)有20%的同源性。PD-1是由268個氨基酸組成的I型跨膜糖蛋白,它的結構(圖2)主要包括胞外免疫球蛋白可變區(IgV)樣結構、疏水的跨膜區以及胞內區。胞內區尾部有2個獨立的酪氨酸殘基,氮端的酪氨酸殘基參與構成一個免疫受體酪氨酸抑製基序(immunoreceptor tyrosine based inhibitory motif,ITIM),碳端酪氨酸殘基則參與構成一個免疫受體酪氨酸轉換基序(immunoreceptor tyrosine based switch motif,ITSM)。PD-1與PD-L1在激活的T細胞結合後,促使PD-1 的ITSM結構域中的酪氨酸發生磷酸化,進而引起下遊蛋白激酶Syk和PI3K的去磷酸化,抑製下遊AKT、ERK等通路的活化,最終抑製T細胞活化所需基因及細胞因子的轉錄和翻譯,發揮負向調控T細胞活性的作用。
腫瘤細胞如何通過PD-1/PD-L1通路實現免疫逃逸
腫瘤細胞及腫瘤微環境通過上調PD-L1表達並與腫瘤特異的CD8+T細胞表麵的PD-1結合,來限製宿主的免疫反應。腫瘤細胞主要通過以下途徑上調PD-L1表達:1. EGFR、MAPK或PI3K-Akt通路的激活,STAT3蛋白高表達和HIF-1轉錄因子等均可以上調PD-L1的表達;2. 編碼PD-L1的基因擴增(9p24.1);3. EB病毒的誘導(EB病毒陽性的胃癌和鼻咽癌,沒有9p24.1基因擴增,也可以表現為PD-L1的高表達);4. 表觀遺傳學的機製等。
在腫瘤微環境中,炎症因子的刺激同樣可以誘導PD-L1和PD-L2的表達,其中Υ-幹擾素是最重要的刺激因子。除作用於腫瘤細胞,還可以誘導腫瘤微環境中其他細胞,包括巨噬細胞、樹突狀細胞和基質細胞表達PD-L1和PD-L2;而能夠識別腫瘤抗原的,活化腫瘤浸潤性T淋巴細胞則是Υ-幹擾素的重要產生者,這一過程被稱為“適應性免疫抵抗”,通過這一機製,腫瘤細胞實現自我保護。圖3顯示了腫瘤細胞如何通過PD-1/PD-L1信號通路抑製腫瘤特異性T細胞功能。
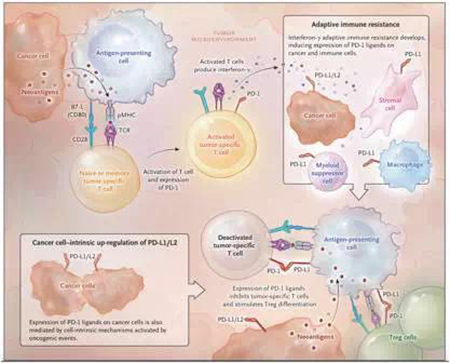
圖3. PD-1/PD-L1信號通路介導的腫瘤特異性T細胞功能抑製
因為PD-1僅在活化的T細胞表達,因此PD-1/PD-L1/2的抑製性信號僅作用於已經識別腫瘤抗原並產生腫瘤特異性反應後的T細胞,即PD-1/PD-L1/2通路介導的是“腫瘤特異性的T細胞選擇性抑製”。應用PD-1免疫檢查點抑製劑後,可以引發腫瘤浸潤性CD8+T細胞的寡克隆擴增,這類細胞可以識別由於腫瘤非同義突變產生的腫瘤新抗原。這一理論已在臨床試驗中得到驗證。在對PD-1單抗有療效的轉移性黑色素瘤患者,接受PD-1單抗治療後,腫瘤組織中PD-1+CD8+ T細胞數目顯著增加,且T細胞數目的增加與患者的療效相關。這類PD-1+CD8+ T細胞均含有寡克隆的T細胞受體表位,對Υ-幹擾素介導的信號起作用。這一研究結果也驗證了之前的結論---即PD-1+CD8+ T細胞的功能被PD-1介導的抑製性信號阻斷,應用PD-1抑製劑後,這一阻斷為解除,T細胞功能得以恢複。
免疫檢查點抑製劑的療效預測因子
全基因組測序顯示,每一個腫瘤均含有成百上千個非同義的體細胞突變,腫瘤的突變負荷是影響免疫檢查點抑製劑的重要決定因素。這些腫瘤特異性的體細胞突變可以產生新抗原,稱之為“neo-antigens”,是T細胞的重要識別位點。在快速增殖的腫瘤中,存在neo-antigens特異的T細胞,但這些T細胞受免疫檢查點抑製劑的阻斷,不能有效的執行殺傷腫瘤細胞的功能,隻有在被解除阻斷後,T細胞才能恢複功能。在免疫檢查點抑製劑的前期的臨床試驗中已經觀察到,高的非同義突變負荷預示著更好的療效。
 相關新聞
相關新聞